3.2. Sobrecrecimiento bacteriano (SIBO)
El sobrecrecimiento bacteriano es como llamamos a la presencia de un número excesivo de bacterias, superior al normal, en el intestino delgado (ID). De este modo, teóricamente, este exceso de bacterias fermentaría los alimentos que comemos antes de que los nutrientes sean totalmente absorbidos en el ID, y provocaría síntomas como gases, diarreas, malestar… De acuerdo con la Asociación Española de Gastroenterología, en un texto publicado en 2012, los síntomas del SIBO pueden ser muy diversos, incluyendo flatulencia y distensión abdominal, diarrea acuosa, astenia (cansancio, debilidad generalizada), pérdida de peso, retraso del crecimiento en la infancia, neuropatía por déficit de vitamina B12, osteopenia/osteoporosis, hemeralopía (pérdida de visión con luz diurna o con luz muy intensa), dermatitis o artritis, entre otros. El SIBO puede estar asociado a/ser provocado por:
- La estasis intestinal (retención prolongada del contenido intestinal), debida a alteraciones anatómicas del Intestino Delgado (divertículos del ID, asa ciega post cirugía, estenosis por Crohn/radioterapia/cirugía…) o alteraciones en la motilidad de éste (diabetes, esclerodermia, pseudoobstrucción intestinal idiopática, enteritis por radiación, amiloidosis…). Una de las alteraciones observadas en pacientes con SIBO se da en los Complejos Motores Migratorios (CMM), un tipo de movimientos peristálticos del estómago y el intestino delgado, que ocurren cuando están libres de alimentos, a lo largo de «ciclos» de 100 minutos, y que sirven para «depurar» los restos de comida aún sin digerir en el tracto digestivo. Estos CMM constan de 3 fases, una primera (50-60% del ciclo) de inactividad, con ondas contráctiles leves, no propulsivas, una segunda fase (20-30% del ciclo) donde aumentan las contracciones pero siguen siendo no propulsivas, y una tercera fase (unos 10 minutos) con ondas contráctiles propulsivas, en la que el píloro se abre para permitir el vaciamiento del contenido gástrico sobrante. En pacientes con SIBO o SIFO (sobrecrecimiento de hongos) medidos con aspirado duodenal, se han documentado alteraciones de la motilidad como la ausencia de la tercera fase de los CMM, una respuesta posprandial (tras las comidas) reducida o ausente, una reducción de la amplitud de la actividad fásica (respuestas, reflejos o movimientos de aparición rápida y duración corta) en la porción antral/intestinal, o una falta de coordinación antro-duodenal.
- Comunicaciones anómalas entre el tracto gastrointestinal proximal y distal, como las fístulas gastrocólicas, las yeyunocólicas o la resección de la válvula ileocólica/ileocecal (en el primer caso, la comida pasaría directamente del estómago al colon, sin pasar por el ID, en el segundo y tercero, pasaría del yeyuno al colon sin recorrer dicha válvula).
- Causas multifactoriales, como la hipoclorhidria (por gastritis atrófica, o medicaciones antisecretoras como los IBPs), estados inmunodeficientes (SIDA, inmunodeficiencia común variable, déficit selectivo de IgA, malnutrición grave), pancreatitis crónica, cirrosis, alcoholismo, insuficiencia renal terminal, o edad avanzada.
Para DIAGNOSTICAR el SIBO, actualmente se realizan test de aire espirado (de «soplar», para entendernos) con dos tipos de azúcar, el lactitol o la lactulosa, los cuales, a diferencia de la fructosa o la lactosa, no se absorben en ningún tramo del aparato digestivo, por lo que aquí sí es normal que sigan hasta el intestino grueso, donde las bacterias presentes los fermentarán, produciéndose 4 gases, dióxido de carbono, hidrógeno, metano y sulfuro de hidrógeno (éste aún no se puede detectar con las pruebas actuales). Esto es lo que ocurriría, teóricamente, en una persona sin SIBO (luego veremos que esto no es exactamente así, al ser estos test tremendamente imprecisos…técnicas futuras, como las cápsulas endoscópicas que cuantifican estos gases y el tiempo de tránsito, arrojarán más luz sobre el asunto).
Pero puede pasar que la flora del intestino delgado haya aumentado su número (por causas diversas, algunas no esclarecidas todavía), y exista en éste un sobrecrecimiento bacteriano (Small Intestine Bacterial Overgrowth), por tener concentraciones de bacterias muy superiores a las normales. Un test en una persona sin SIBO, teniendo en cuenta que el tiempo de tránsito intestinal hasta llegar al intestino grueso es de 90-120 minutos como promedio, mostraría niveles bajos de hidrógeno hasta llegar al minuto 90-120, momento en que las bacterias del colon se comerían la lactulosa, aumentando las concentraciones (ppm) de éste, por lo que veríamos un aumento en los valores de hidrógeno a partir del minuto 90-120. Y en este caso, el test sería negativo. Pero si en el test vemos una diferencia de 20 ppm (partículas por millón) o más en hidrógeno entre el valor más alto y el más bajo en los primeros 90 minutos, sería positivo en hidrógeno (si es entre el 90 y el 120, habría dudas, de acuerdo al consenso de 2017 enlazado más abajo). Respecto al metano, una diferencia de 10 ppm entre el valor más alto y el más bajo, en cualquier momento de la prueba, se considera como SIBO positivo en metano, de acuerdo al consenso americano de 2017. Si el aumento en metano ocurre después de los 90-120 minutos, estaríamos hablando de LIBO (Large Intestine Bacterial Overgrowth), pues, teóricamente, lo que habría es un sobrecrecimiento de arqueas en el intestino grueso. Desde este planteamiento, esto sería un SIBO positivo en hidrógeno y en metano:
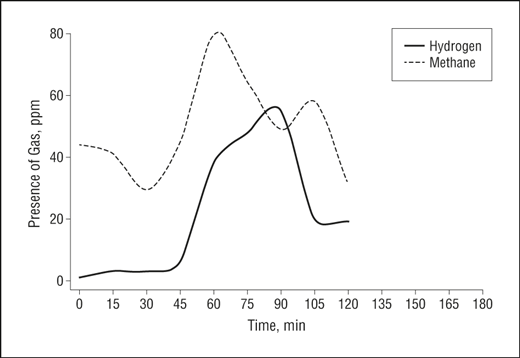
Cuando un SIBO es positivo en metano, salga lo que salga en hidrógeno, si se trata, se hace como si ambos gases fueran positivos (el tratamiento es distinto para cada gas). Esto se debe, en teoría, a que las arqueas, los microorganismos que producen el metano, sólo pueden proliferar alimentándose del hidrógeno que se produce en la fermentación bacteriana. Si en la curva de SIBO hay metano, pero no hidrógeno, esto puede deberse a que el hidrógeno que segregan las bacterias al comerse la lactulosa/lactitol es absorbido por las arqueas antes de llegar a los pulmones y transformado en metano (hacen falta 4 átomos de hidrógeno, más 1 de carbono, para crear una partícula de metano). Ésta sería la teoría, al menos.
En la práctica, cuando se ha tratado a personas con SII que obtenían valores positivos en metano al hacerse el test de SIBO, se ha visto que respondían mejor al tratamiento combinado para los dos tipos de SIBO. Hay que aclarar que las personas con SII suelen tener puntuaciones más altas en estos test que las personas sanas, pero estas diferencias desaparecen cuando se usa la técnica Gold Standard para medir el SIBO (el aspirado yeyunal). Luego volveremos a esto.
Otra forma de medir el SIBO son los test de glucosa. En este caso, la glucosa sí se absorbe en el intestino delgado, por lo que un aumento en las curvas de hidrógeno o metano sería aún más llamativo (señal de que las bacterias se comen la glucosa antes de que las células epiteliales puedan absorberla). Sin embargo, existe el riesgo de que la glucosa sea absorbida en su totalidad antes de llegar al íleon (parte final del intestino delgado), con lo que no podríamos ver con claridad la presencia de un SIBO en este tramo del ID, habiendo riesgo de falsos negativos. Con la lactulosa/lactitol, el riesgo es el contrario, pudiendo confundir un SIBO a nivel del íleon con un tránsito rápido (el azúcar ha llegado al colon antes de lo esperado, por eso hay gas), en lo que sería un falso positivo.
De hecho, los test de aire espirado en general son métodos muy imprecisos para el diagnóstico del SIBO (en una revisión de 2008 se vio que la sensibilidad de éstos oscila entre el 31-68%, y la especificidad entre el 44-100%), pero la técnica Gold Standard (la más precisa), el aspirado yeyunal, sólo se emplea en investigación, por la dificultad técnica que conlleva, y además, tampoco es perfecta. La definición oficial de SIBO, de hecho, es precisamente una población bacteriana que supera los 105 – 106 organismos por mililitro de aspirado yeyunal, frente a los valores de la población normal en dicho aspirado, que debieran ser de menos de 10³ organismos/mL. Esta definición se quiere flexibilizar, para incluir también como SIBO a los casos con más de 10³ organismos/mL (ver el consenso de 2017 antes citado).
En este video, de una Conferencia de Gastroenterología de 2017, se explica todo esto que hemos ido comentando, y se dan unas orientaciones básicas para el tratamiento:
El tratamiento del SIBO, siguiendo las recomendaciones de la AGA (American Gastroenterological Association) se basa principalmente en el uso de antibióticos (Rixafimina si es SIBO de hidrógeno, y Rifaximina con Neomicina si el metano es positivo). El uso de rifaximina se debe a que las sales biliares potencian los efectos de ésta en el intestino delgado, por lo que actuaría sobre todo a nivel de éste, y no tanto del colon. En la práctica, es el antibiótico más eficiente cuando hay un SIBO de hidrógeno.
Es popular también el uso de antibióticos herbáceos (hay un estudio de 2014 donde se muestran eficaces, aunque no especifica cuáles se utilizaron), y, como se sugiere en el video de arriba, la dieta baja en grasas y FODMAPs, con la suplementación que sea necesaria y el tratamiento de las enfermedades subyacentes que puedan estar provocando el SIBO, si es que las conocemos. A veces se usan procinéticos (itaprida, cinitaprida, levosulpirida), que podrían reducir el riesgo de SIBO en pacientes que toman IBPs. También existe evidencia preliminar de la dieta elemental, con un estudio de 2004 donde normalizó la curva de lactulosa de la mayoría de pacientes que la siguieron durante 14-21 días, mejorando los síntomas (el suplemento que usaron se llama «Vivonex Plus»).
Para muchos digestivos, no vale la pena tratar el SIBO porque suele reaparecer pasado un tiempo, llegándose a tasas cercanas al 43% a los 9 meses (y a veces la erradicación es independiente de la mejoría, los valores de las curvas de SIBO no siempre se asocian a los síntomas). Sin embargo, este tiempo puede variar de persona a persona, aumentando las posibilidades de recaída con el uso de inhibidores de la bomba de protones (Omeprazol y derivados), la edad avanzada, o el haber sufrido una apendicectomía, entre otros factores. Eso sí, hay quien consigue mejorías duraderas y significativas, aunque sean una minoría.
Por otra parte, existe evidencia preliminar de agonistas 5-HT4 como el Tegaserod (2-6 mg) como una herramienta para retrasar las recidivas en pacientes con SII que también tienen SIBO (medido con test de lactulosa) y que lo han erradicado, pero el estudio es metodológicamente muy pobre (sólo 6 pacientes como grupo control). También parece que las dosis bajas de Naltrexona (2.5 mg, 1 o 2 veces al día), en una población similar, podrían mejorar los síntomas en un 70% de los casos, aunque en un 4% se ven empeoramientos (hay un error en el abstract). Los datos hay que cogerlos con pinzas porque, en las 14 semanas que duró este segundo estudio, la Naltrexona no impidió la reaparición de la sintomatología en el 40% de pacientes, que volvieron a necesitar antibióticos a lo largo del mismo (esto podría reducir ese 70% de mejoría que hemos comentado a un 42%, muy cercano al 40% de respuesta «promedio» al placebo que suele ser habitual en los estudios de SII). En ambos casos, el Tegaserod o la Naltrexona se tomaron en el momento de acostarse, habiendo transcurrido 2 horas tras la cena.
¿PODRÍA SER EL SIBO UNA CAUSA DEL SII?
La idea de que el SIBO pueda estar detrás del diagnóstico de SII se empezó a popularizar por los estudios de Mark Pimentel, un gastroenterólogo estadounidense que utilizaba las pruebas de aire espirado y encontraba porcentajes más elevados de SIBO en pacientes con SII que en población general.
Sin embargo, en comparación con el aspirado yeyunal, los test de aire espirado han demostrado ser pruebas poco precisas (revisión de 2008), tanto cuando utilizan lactulosa (2016) como cuando utilizan glucosa (2018). Otros sustratos empleados en los test de aire espirado son la xilosa y la sacarosa, pero no han sido muy investigados y tienen limitaciones parecidas.
En los estudios con test de aire espirado, el SIBO obtiene una prevalencia variable de entre el 6.2 y el 90.7% en pacientes con SII (metaanálisis de 2009, metaanálisis de 2020). Parte de esta variabilidad se explica por las diferentes metodologías de los estudios (distintas definiciones de SIBO o de SII, no siempre se miden H2 y CH4, distintos sustratos, no se controla el uso concomitante de IBPs o antisecretores…) y otra parte se explica por la propia imprecisión de los test de aire espirado.
Sin embargo, un estudio con aspirado yeyunal (2006), el más completo hasta la fecha (midieron y categorizaron bacterias aerobias y anaerobias mediante análisis de ADN/ARN, el tamaño de la muestra fue muy amplio, utilizaron controles sanos…), y el único existente que utiliza la técnica Gold Standard, mostró que la incidencia del SIBO en pacientes con SII era prácticamente la misma que en controles sanos, con porcentajes del 6 y el 4% respectivamente (4% en ambos si sólo se medían bacterias colónicas). Si se flexibilizaba la definición de SIBO, considerando como tal a un número superior a 10³ bacterias, sí que se observaba una mayor frecuencia de éste en los pacientes con SII, pero ésta NO es la definición clásica del sobrecrecimiento bacteriano.
Otros estudios, con aspirado duodenal (metaanálisis de 2020), han encontrado mayor prevalencia del SIBO en pacientes con SII, pero porque han excluido del análisis a las bacterias anaerobias y se han centrado en las aerobias (mucho menos frecuentes en el tracto digestivo pero más fáciles de investigar, pues no mueren al contacto con el oxígeno). Cuando se contaban ambos tipos de bacterias, la frecuencia del SIBO era similar en los SII y en los controles, algo que coincide con estudios recientes que también emplean el aspirado duodenal (2019, 2020).
La conclusión final es que:
- El SIBO, de acuerdo a su definición clásica (>105 bacterias/mL aspirado yeyunal), no es una causa del SII ni está relacionado con él.
- Si se redefiniera el concepto de SIBO como un recuento de >10³ bacterias/mL, podría haber una conexión, pero el consenso médico actual no respalda esta definición.
- A día de hoy no sabemos qué miden exactamente los test de aire espirado de lactulosa y glucosa. Gran parte de la literatura disponible en torno al SIBO utiliza estos test, lo que contribuye a acrecentar la confusión.
- Hacen falta más estudios controlados y a gran escala para zanjar la polémica y entender mejor ambas condiciones.
A pesar de todo esto, ¿puedo tener SIBO? Sí, pero no hay un test preciso y accesible para diagnosticarlo (el aspirado yeyunal sólo se suele utilizar en investigación, al ser una prueba altamente invasiva). Además, el SIBO suele recidivar en un elevado porcentaje de casos, por lo que hay que pensarse varias veces si vale la pena exponerse a antibióticos (se han descrito otros tratamientos como la dieta elemental, pero el riesgo de recaída es el mismo). Muchos pacientes diagnosticados con SII tienen una mejoría transitoria tras tomar antibióticos y, cuando vuelven a empeorar, lo interpretan como una confirmación de que su problema real era el SIBO y éste ha recidivado. Pero la realidad es que muchos pacientes con SII y trastornos funcionales digestivos en general, sin tener necesariamente un SIBO, también experimentan mejorías transitorias con los antibióticos (FDA, 2017). Otros pacientes se quedan exactamente igual, y algunos directamente empeoran.
