Anorrectales
Esta clasificación se ha realizado atendiendo al documento oficial de la Rome Foundation para los trastornos funcionales anorrectales según los criterios Roma IV (publicado en Gastroenterology en 2016).
En esta sección hablaremos de los trastornos funcionales anorrectales, que corresponden a la parte final del intestino grueso, donde las heces pasan por el recto y después por el ano para ser excretadas. Este conducto está mediado por la acción de los esfínteres anal interno y externo, músculos circulares que rodean el ano y permiten el mecanismo de la continencia.
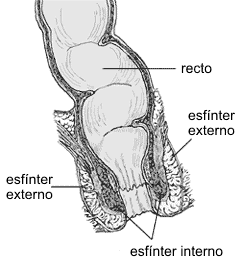
El esfínter interno es un músculo liso, continuación de la mucosa del recto, y controlado por el Sistema Nervioso Periférico Autónomo (simpático y parasimpático), por lo que su contracción/relajación son involuntarias.
El esfínter externo, por otro lado, es un músculo estriado, continuación de los músculos elevadores del ano, de control nervioso voluntario a través de los nervios pudendos.
Tras esta introducción, pasamos al esquema de los trastornos funcionales anorrectales.
| TRASTORNOS FUNCIONALES ANORRECTALES | ||||
|---|---|---|---|---|
| SÍNTOMAS | DURACIÓN | DIAGNÓSTICO | PRUEBAS QUE EL MÉDICO PODRÍA SOLICITAR | |
| Paso recurrente y descontrolado de materia fecal en un individuo con una edad de desarrollo de al menos 4 años | Los síntomas: ● Se cumplen los últimos 3 meses | Incontinencia fecal (especificidad: 98%)1 | En investigaciones científicas, al hacer el diagnóstico se debe considerar la aparición de los síntomas con al menos 6 meses de antelación, y con 2-4 episodios de incontinencia fecal a lo largo de 4 semanas. HISTORIA CLÍNICA Valorar severidad, condiciones que predisponen a ello, el tipo de deposición (sólido/líquido y/o gas), cantidad y frecuencia. Analizar el hábito defecatorio y utilizar la escala de Bristol. El estreñimiento con impactación fecal es un factor de riesgo en las residencias de ancianos. Valorar factores que pueden causar o empeorar heces líquidas (toma de laxantes o productos con edulcorantes artificiales) y procedimientos quirúrgicos anorrectales (esfinterotomía lateral) u otros mecanismos (fumar, obesidad). También factores que predisponen a la impactación fecal y a las subsecuentes diarreas por rebosamiento. Si hay un momento específico en el que ocurre la incontinencia, puede dar claves para el tratamiento (tras las comidas, de noche, tras el ejercicio…). Valorar causas secundarias como esclerosis múltiple, neuropatía diabética o escleroderma. Si la incontinencia ocurre con heces duras, es más severa que si sólo ocurre con líquidas. Los pacientes con urgencia notan deseo de defecar antes de la fuga, los pacientes con incontinencia pasiva no tienen poco o ningún deseo. Algunos instrumentos validados son la Escala de Wexner, la Escala de Vaizey o el índice de severidad de Rockwood. EXAMEN FÍSICO INCLUYENDO EVALUACIÓN RECTAL DIGITAL Se debe realizar un examen multisistémico y abdominal, y neurológico en caso de haber síntomas de este tipo. También es necesario un examen rectal digital, con el paciente recostado en el lateral izquierdo y sin uso previo de enemas o laxantes. Pueden aparecer cicatrices de cirugías previas o lesiones obstétricas, un ano patuloso (entreabierto), suciedad fecal perianal o dermatitis. La ausencia de reflejo anocutáneo (el esfínter se contrae al estimular la piel de la región anal) es sugestiva de una alteración nerviosa. Tras la inspección, se debe realizar palpación anorrectal digital, que puede revelar debilidades o defectos del esfínter anal externo o del músculo puborrectal, impactación fecal, y presencia de disinergia durante la defecación simulada. Un examen meticuloso realizado por un examinador experimentado tiene un valor predictivo positivo del 67-81% para detectar una baja presión rectal en reposo y durante la contracción. TEST DIAGNÓSTICOS Deben ajustarse al problema del paciente, la severidad, posible etiología, impacto en su calidad de vida y respuesta al tratamiento. Endoscopia: evaluación endoscópica de la mucosa rectosigmoidea o colonoscopia completa con biopsias si hay diarrea o cambios recientes en el hábito defecatorio. Evaluación manométrica: la manometría anorrectal evalúa los mecanismos de continencia y defecación determinando… 1. Presión anal en reposo, atribuible en un 70% a la función del esfínter anal interno 2. Presión durante la contracción (la fuerza y la duración de la contracción voluntaria del esfínter anal externo y del músculo puborrectal) 3. Presencia de un reflejo de inhibición del esfínter anal interno 4. Volumen de distensión rectal necesario para elicitar la sensación de distensión, las primeras señales de urgencia defecatoria, y el volumen máximo tolerado 5. Ver si el intento de defecación se acompaña de un aumento de la presión intraabdominal y de relajación de la musculatura del suelo pélvico (hasta aquí es lo normal), o de una contracción paradójica de la musculatura del suelo pélvico, que puede ser relevante para la sintomatología, y 6. La capacidad rectal se puede evaluar midiendo la relación presión/volumen durante la distensión progresiva de un pequeño balón de látex introducido en el mismo, pero es preferible hacerlo con uno de polietileno muy compatible y un barostato. Endosonografía anorrectal: Detecta el adelgazamiento del esfínter anal y/o defecto que a veces se pasan por alto y que podrían ser objeto de reparación quirúrgica. La endosonografía tridimensional puede medir la longitud y volumen del esfínter anal externo y la atrofia. La resonancia magnética endoanal, y el ultrasonido vaginal, pueden aportar información adicional. Defecografía: Sólo es útil para determinados pacientes, sobre todo antes de una cirugía, para identificar o confirmar alteraciones estructurales del suelo pélvico. Resonancia magnética pélvica: Es la única prueba de imagen que permite visualizar a la vez la anatomía del esfínter anal y la motilidad global del suelo pélvico (áreas anterior, media y posterior) en tiempo real y sin exposición a la radiación. La endosonografía es mejor para el esfínter anal interno, la resonancia es mejor para identificar atrofia del esfínter externo y un ano patuloso (entreabierto), que es un marcador no sólo de lesión del esfínter anal, sino de daños a las almohadillas vasculares y denervación anal (pérdida de inervación). Test neurofisiológicos: detectan alteraciones en la inervación sensorial y motora de los músculos anorrectales y del suelo pélvico. Estos test incluyen la latencia motora terminal del nervio pudendo (cuya utilidad ha sido cuestionada y tiene varias limitaciones), la electromiografía (EMG, utilizando agujas), los test sensoriales rectoanales, y los potenciales evocados motores (en pacientes con incontinencia se están viendo potenciales prolongados, sugiriendo que la disfunción neurofisiológica juega un rol importante). | |
| Dolor rectal crónico o recurrente Los episodios de dolor duran 30 minutos o más Hipersensibilidad a la tracción sobre el músculo puborrectal (se hace un tacto rectal para valorarlo) Se descartan otras causas de dolor rectal como las EII, abscesos y fisuras intramusculares, hemorroides trombosadas, prostatitis, coccigodinia (dolor en el coxis, empeora al sentarse bruscamente) y alteraciones estructurales del suelo pélvico | Los síntomas: ● Se cumplen los últimos 3 meses ● Se inician hace al menos 6 meses | Síndrome de Levator ani (especificidad: 99%) | Dolor anorrectal funcional | El diagnóstico se basa en la presencia de síntomas característicos y en los resultados del examen físico. A veces se realizan sigmoidoscopia, ultrasonografía y pruebas de imagen pélvicas para descartar otras condiciones. En estudios científicos, para incluir a los pacientes, los síntomas deben cumplirse durante 3 meses y haber aparecido al menos 6 meses antes del diagnóstico. El diagnóstico se basa en la presencia de síntomas característicos y en la exclusión de patología anorrectal y pélvica. |
| Dolor rectal crónico o recurrente Los episodios de dolor duran 30 minutos o más Se descartan otras causas de dolor rectal como las EII, abscesos y fisuras intramusculares, hemorroides trombosadas, prostatitis, coccigodinia (dolor en el coxis, empeora al sentarse bruscamente) y alteraciones estructurales del suelo pélvico | Los síntomas: ● Se cumplen los últimos 3 meses ● Se inician hace al menos 6 meses | Dolor anorrectal funcional inespecífico (especificidad: no hay datos) | ||
| Episodios recurrentes de dolor rectal, no relacionados con la defecación Los episodios duran desde segundos hasta minutos, con una duración máxima de 30 min No hay dolor anorrectal entre episodios Se descartan otras causas de dolor rectal como las EII, abscesos y fisuras intramusculares, hemorroides trombosadas, prostatitis, coccigodinia (dolor en el coxis, empeora al sentarse bruscamente) y alteraciones estructurales del suelo pélvico | No hay criterio temporal | Proctalgia fugax (especificidad: 96.3%) | ||
| El paciente cumple criterios de estreñimiento funcional o SII-E (ver apartado de trastornos funcionales del intestino) Durante intentos repetidos por defecar, debe haber signos de evacuación dificultosa, demostrada en 2 de los siguientes: a) Anormalidades en el test de expulsión del balón b) Anormalidades en el patrón de evacuación anorrectal reflejado en manometría o EMG de la superficie anal c) Evacuación rectal dificultosa reflejada en pruebas de imagen Hay fuerzas propulsivas inadecuadas durante el intento de defecación, medidas con manometría, con o sin contracción inapropiada del esfínter anal y/o de los músculos del suelo pélvico | Los síntomas: ● Se cumplen los últimos 3 meses ● Se inician hace al menos 6 meses | Propulsión defecatoria inadecuada (especificidad: no hay datos) | Trastornos funcionales de la defecación | Una evaluación detallada de los síntomas intestinales (esfuerzo prolongado o excesivo, evacuación incompleta, expulsión manual de las heces…es aconsejable usar diarios de síntomas) y un tacto rectal meticuloso a menudo bastan para sospechar de un trastorno funcional de la defecación. El tacto rectal puede tener una sensibilidad del 75% y una especificidad del 87% para detectar una disinergia (contracción/fracaso al relajar el músculo puborrectal y/o el esfínter anal, y descenso reducido del perineo cuando el paciente intenta expulsar el dedo examinador). Se deben valorar estudios fisiológicos si hay escasa respuesta al tto conservador (educación sobre el hábito intestinal normal, aumento de fibra y líquidos, y eliminación si es posible de medicamentos que estriñen), ahora los repasaremos, aunque no hay un Gold Standard y el acuerdo entre las distintas pruebas es limitado. Test de expulsión del balón: Se valora la expulsión rectal pidiendo a los pacientes que expulsen balones llenos de agua o aire desde el recto. El tiempo requerido para expulsarlo depende del método usado y varía de 1 minuto a 2 min para expulsar un balón lleno de 50 mL de agua. Es útil para el diagnóstico, pero no nos dice el mecanismo de defecación alterado. Como el balón no es idéntico a las heces del paciente, un resultado normal no siempre descarta un trastorno de la defecación. Manometría: Se mide la presión intrarrectal/anal y/o la actividad electromiográfica durante el intento defecatorio. Puede haber hallazgos similares en pacientes y población asintomática, por lo que los criterios y utilidad de esta prueba todavía no están del todo claros. Un patrón normal se caracteriza por un aumento de la presión intrarrectal asociado a relajación anal. En un estudio de 100 pacientes se definieron 4 patrones de trastornos de defecación funcional: - Tipo I. Aumento de la presión intrarrectal (≥45 mm Hg) y aumento de la presión anal reflejando contracción del esfínter anal - Tipo II. Presión intrarrectal reducida (<45 mm Hg, propulsión inadecuada) y contracción paradójica del esfínter anal - Tipo III. Aumento de la presión intrarrectal (≥45 mm Hg) y ausente/insuficiente relajación (<20%) del esfínter anal - Tipo IV. Presión intrarrectal reducida (<45 mm Hg, propulsión inadecuada) y relajación insuficiente del esfínter anal (<20%) Los tipos I y IV mostraban el mayor acuerdo inter-observadores, siendo éste moderado para los tipos II y III. Defecografía: Técnica radiológica para evaluar el recto y el suelo pélvico durante el intento defecatorio. Puede detectar anomalías estructurales (rectocele2, enterocele3, intususcepción4, prolapso rectal5, megarrecto6) y evaluar parámetros funcionales (ángulo anorrectal en reposo y durante la contracción, descenso perineal, diámetro anal, adelgazamiento/desgarros del puborrectal, nivel de vaciado rectal). Su valor diagnóstico es poco claro, se usa a menudo si el paciente no puede expulsar el balón pero sí relajar el suelo pélvico durante una defecación simulada. La defecografía por resonancia magnética muestra el movimiento anorrectal y la evacuación rectal en tiempo real. Como ventajas, da una mejor resolución del tejido blando rodeando al recto, mejor visualización del esfínter anal y de los músculos de levator ani, y no utiliza radiación. Es útil sobre todo en pacientes con expulsión normal del balón (para buscar lesiones estructurales o alteraciones y defecación alterada), y para guiar las cirugías de rectocele y cistocele7. Marcador radiopaco para valorar el tiempo de tránsito intestinal: El estreñimiento provocado por un tránsito lento existe independientemente de, o mejor dicho, coexiste con, los trastornos funcionales de la defecación (2/3 de estos pacientes tienen un tránsito colónico lento). A veces las dificultades en la defecación pueden provocar este enlentecimiento del tránsito. Para medirlo, se utilizan radiografías abdominales después de que el paciente haya ingerido un marcador radiopaco, así como cápsulas inalámbricas para valorar la motilidad, o escintigrafía/gammagrafía. Las dos últimas pueden medir también el tiempo de vaciado gástrico y el tránsito del intestino delgado, que también podrían estar alterados en pacientes estreñidos. Utilidad de las pruebas anorrectales en los trastornos funcionales de la defecación: Para confirmar el diagnóstico, es necesario obtener resultados anómalos en 2 de los 3 test que han demostrado relativa fiabilidad, a saber, la manometría anorrectal (la de alta resolución no se recomienda, pues gran parte de la población sana puede mostrar disinergia con esta prueba), el test de expulsión del balón y la defecografía. |
| El paciente cumple criterios de estreñimiento funcional o SII-E (ver apartado de trastornos funcionales del intestino) Durante intentos repetidos por defecar, debe haber signos de evacuación dificultosa, demostrada en 2 de los siguientes: a) Anormalidades en el test de expulsión del balón b) Anormalidades en el patrón de evacuación anorrectal reflejado en manometría o EMG de la superficie anal c) Evacuación rectal dificultosa reflejada en pruebas de imagen Contracción inapropiada de los músculos del suelo pélvico, medida con EMG de la superficie anal o con manometría, con fuerzas propulsivas adecuadas durante el esfuerzo defecatorio | Los síntomas: ● Se cumplen los últimos 3 meses ● Se inician hace al menos 6 meses | Disinergia defecatoria (especificidad: no hay datos) | ||
- Especificidad: Probabilidad de sufrir este TFD en concreto cumpliendo los criterios de Roma IV, descritos en las columnas 1 y 2 (Artículo resumen del desarrollo y validación de los Criterios de Roma IV).
- Rectocele: Prolapso de la pared vaginal posterior, que ocurre cuando se debilita la pared delgada de tejido que separa el recto de la vagina, lo que provoca que la pared vaginal sobresalga (web de la Mayo Clinic).
- Enterocele: Prolapso del intestino delgado, ocurre cuando éste desciende al interior de la cavidad pélvica inferior, empuja la parte superior de la vagina y se forma una protuberancia (web de la Mayo Clinic).
- Intususcepción: También llamada invaginación, es una afección grave en la que una parte del intestino se introduce en una porción adyacente del intestino. Este «efecto telescopio» suele bloquear el paso de alimentos y líquidos. La invaginación también bloquea el flujo sanguíneo a la porción del intestino afectada, lo que puede producir un desgarro (perforación) en el intestino, una infección o la muerte del tejido intestinal. Es más frecuente en niños, la mayoría de los casos de invaginación en adultos son el resultado de una afección no diagnosticada, por ejemplo, un tumor (web de la Mayo Clinic).
- Prolapso rectal: Ocurre cuando parte del recto, la porción final del intestino grueso, escapa más allá de la abertura muscular al final del tracto digestivo (ano). El prolapso rectal es una causa de incontinencia fecal (web de la Mayo Clinic).
- Megarrecto: Dilatación patológica del recto (artículo de la Revista española de enfermedades digestivas: órgano oficial de la Sociedad Española de Patología Digestiva).
- Cistocele: El prolapso anterior o “cistocele” se produce cuando el tejido de sostén entre la vejiga y la pared vaginal de una mujer se debilita y se estira, permitiendo que la vejiga sobresalga en la vagina. El prolapso anterior también se denomina “vejiga prolapsada” (web de la Mayo Clinic).
