2.3. Enfermedad celíaca
2.3.1. Qué es
La enfermedad celíaca (FEAD, 2020) no es una intolerancia propiamente dicha, sino una «enfermedad sistémica inmunomediada». Así pues, es un trastorno crónico del aparato digestivo, que no tolera una proteína llamada gluten, presente en cereales como el trigo, avena, cebada o centeno (los TACC, aunque la avena naturalmente no lleva gluten, hablaremos de ella más adelante), o en derivados híbridos como el triticale, y cuya ingesta da lugar a una reacción autoinmune con el consiguiente daño en los tejidos del intestino. El intestino delgado del paciente celíaco no funciona correctamente si se ingiere dicha proteína, reduciendo su capacidad para absorber nutrientes.
Para el que no sepa qué es el gluten…
La celiaquía cursa con síntomas que a veces se asemejan a los de las intolerancias que hemos visto (lactosa y fructosa/sorbitol), y con otros muchos que difieren de éstos. En España, el Gobierno refirió en 2008 que un 1.41% de los niños son celíacos, frente a un 0.28% de adultos (aunque los datos parecen haberse sacado únicamente de Cataluña, y no de la totalidad del país, 2010). Y un estudio de 2019 realizado en Aragón encontró una prevalencia media del 0.35% en esta comunidad autónoma. Sin embargo, un porcentaje bastante mayor de la población podría sufrir de una condición parecida llamada intolerancia al gluten, o Sensibilidad al Gluten No Celíaca (SGNC, apartado 2.4).
La enfermedad celíaca puede aparecer a cualquier edad, siendo más frecuente en la infancia, aunque algunos estudios dicen que es igual de frecuente su aparición en la edad adulta (2015).
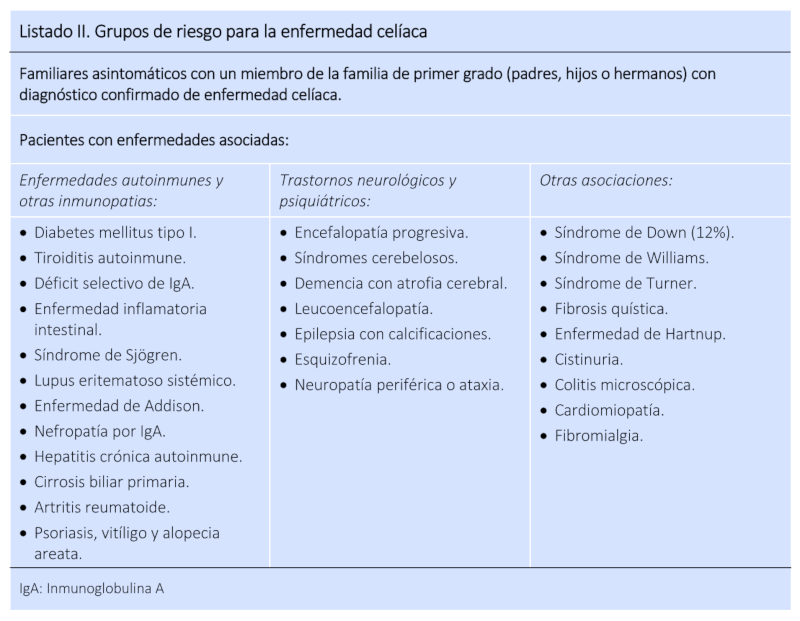
Los síntomas pueden ser tanto digestivos (gases, ardores y acidez intensos, reflujos, dolor de estómago, diarreas alternadas con estreñimiento, vómitos…) como extradigestivos (anemias, aftas bucales, ronchas en la piel, retrasos del crecimiento, retraso de la primera menstruación, migrañas, infertilidad, abortos de repetición…). El protocolo para el diagnóstico precoz de la enfermedad celíaca del Ministerio de Sanidad (2018) destaca los siguientes síntomas y grupos de riesgo:

Una página web fundamental si eres celíaco es la de la FACE, la web de la Federación de Asociaciones de Celíacos de España, la principal organización a nivel nacional sobre esta enfermedad.
Otra web, con página en Facebook, es la de CELICIDAD. La información que podáis encontrar no es necesariamente tan fiable como la de la FACE, pero sí es más entendible y hace una gran labor de difusión.
2.3.2. Causas
La causa última de la enfermedad celíaca es la respuesta autoinmune mediada por, entre otros, los linfocitos T (CD4-reactivos) y B, al interaccionar con la molécula del gluten y considerarla un antígeno, destruyendo células de los tejidos epiteliales donde éste se ha absorbido, y llegando a destruir las propias microvellosidades del intestino.
La celiaquía se da por una conjunción de factores genéticos (en el 90-95% de los casos, al menos) y ambientales. En el siguiente apartado hablaremos de los genéticos, y de los ambientales hay poco que contar, pues a día de hoy sabemos bastante poco. Pero es cierto que mucha gente tiene los genes para ser celíaco, y éstos no se expresan, mientras en otra gente sí lo hacen. Se sospecha que aquí intervienen factores como el estrés, la lactancia, las infecciones gastrointestinales, las bacterias intestinales…
De todas formas, si sabemos que la herencia genética es un factor, los miembros consanguíneos de una misma familia tienen un riesgo muy elevado de tener los genes para ser celíacos, e incluso de haber desarrollado la enfermedad. Según un estudio del Dr. Vaquero, gastroenterólogo experto en celiaquía, entre un 10 y un 25% de los familiares de un celíaco, también lo son, aunque a veces no muestren síntomas (celiaquía silenciosa). Si algún familiar tuyo tiene celiaquía, o te la acaban de diagnosticar, sería conveniente que lo hablarais con vuestro médico.
2.3.3. Diagnóstico
El diagnóstico de celiaquía, para que sea 100% fiable, sólo puede hacerse a través de la toma de biopsias duodenales (se recomienda tomar un mínimo de 4, 2018) durante una endoscopia, SIN haber retirado el gluten de la dieta.
1. Hay una primera prueba, la prueba genética, que puede decirnos si el paciente presenta genes que le puedan predisponer a la celiaquía. Estos genes, que sepamos, son más de 50, pero sabemos que el 90-95% de celíacos presenta variaciones específicas en los alelos HLA-DQ2, HLA-DQ8 y Half-DQ2. Por tanto, si el paciente tiene alguno de éstos, es muy posible que tenga LOS GENES para poder ser celíaco en algún momento de su vida. El problema es que, si no los tiene, aún existe un 5-10% de posibilidades de que sea celíaco. Y si los tiene, es posible que no los haya expresado y, por tanto, no sea celíaco.
2. Entonces, hay una segunda prueba, la de anticuerpos. Para la prueba anterior no era necesario estar tomando gluten (tu genética no va a cambiar por ello), pero en ésta sí, pues los anticuerpos sólo se expresan cuando el cuerpo se está defendiendo del intruso o «antígeno», en el caso de un celíaco, el gluten. Los anticuerpos estudiados incluyen 4 tipos diferentes, aunque algunos médicos suelen mandar sólo 2. AQUÍ los 4 explicados (antigliadina, antipéptido deaminado de gliadina, antitransglutaminasa y antiendomisio). Problema: hay celíacos a los que los anticuerpos les salen negativos, por lo que esta prueba tampoco es definitiva. En niños con sospecha clínica fundada y anticuerpos anti-TG2 IgA muy elevados, si la genética es positiva, se considera suficiente para diagnosticar celiaquía, de acuerdo a los nuevos criterios de ESPGHAN.
3. Así pues, la prueba definitiva, como ya comentamos antes, es la biopsia de duodeno (se recomienda tomar 4 muestras como mínimo) durante una endoscopia, siempre y cuando el paciente NO haya retirado el gluten de la dieta. Lo que se ve en la biopsia es el grado de deterioro o atrofia vellositaria de la mucosa duodenal (el duodeno es la parte inicial del intestino delgado, que empieza donde acaba el estómago), medido según la escala MARSH. Un MARSH 0 implica ausencia de deterioro, lo que equivale a descartar la celiaquía, un MARSH 1 es una más que probable celiaquía (aunque hay un par de enfermedades que también pueden producir este deterioro) y un MARSH 2, 3a o 3b, ordenados de menor a mayor gravedad, suele implicar el diagnóstico de celiaquía. Las biopsias duodenales pueden analizarse mediante la citometría de flujo, técnica que presenta la ventaja de seguir siendo fiable aunque se haya dejado de consumir gluten, por lo que los pacientes que hacen dieta sin gluten no tendrían que reintroducirlo antes de la biopsia (con las subsiguientes secuelas). Sin embargo, la mayoría de hospitales españoles aún no incorporan esta técnica.
Según el protocolo para el diagnóstico precoz de la enfermedad celíaca del Ministerio de Sanidad (2018), la forma más «práctica» de proceder (no es 100% exhaustiva pero la probabilidad de error es muy baja), primero en atención primaria y después con el especialista, es la siguiente:
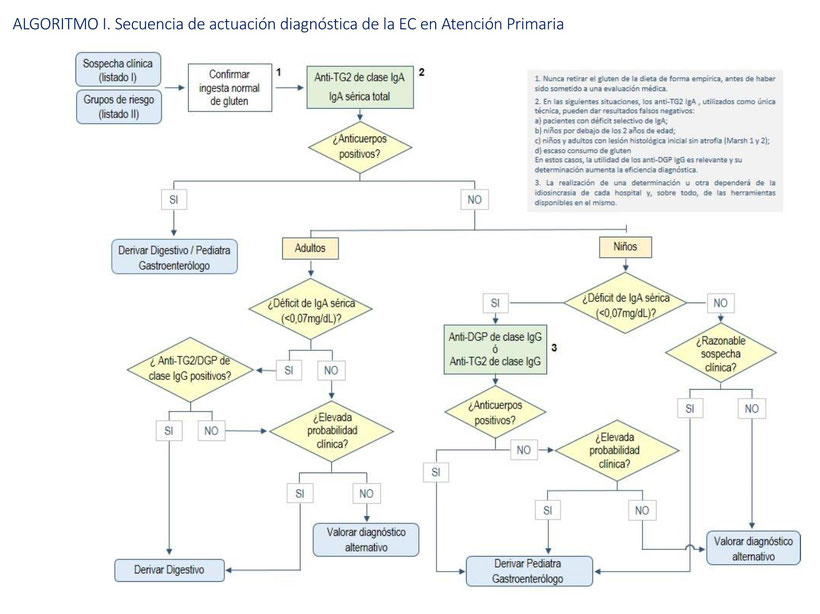
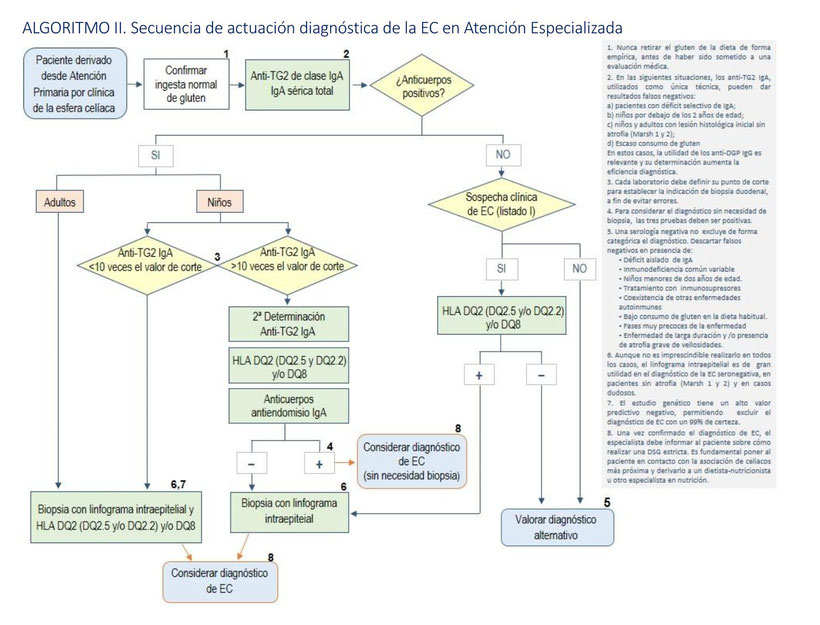
Según la sintomatología, es posible que haya que descartar una alergia al trigo, en la cual los síntomas son prácticamente inmediatos (aunque no siempre) tras la ingesta, produciéndose urticaria, edema, dificultad para respirar, hinchazón de los labios, anafilaxia… Se diagnostica por un análisis de sangre en el que se mide el anticuerpo Inmunoglobulina E (IgE) para el trigo.
Este diagnóstico de celiaquía suele asociarse con el de otras enfermedades autoinmunes como Hipotiroidismo autoinmune (Enfermedad de Hashimoto), relación que queda explicada en este enlace (básicamente, la gliadina, una proteína que forma parte del gluten, es muy parecida estructuralmente a otra proteína de la glándula tiroidea), y con enfermedades endocrinas como la diabetes tipo 1, relación explicada en este enlace. Podéis encontrar un poco más de información sobre la relación con otras enfermedades AQUÍ. Por último, en este estudio de 2007 se habla del Hashimoto, diabetes tipo 1, enfermedad inflamatoria intestinal o hepatitis autoinmune como 4 enfermedades asociadas con una mayor incidencia de enfermedad celíaca. El estudio es «viejo» pero en la Clínica Mayo, una de las más prestigiosas de EEUU, se mantiene la misma línea y se reafirma que las enfermedades autoinmunes están muy relacionadas entre ellas. Por este motivo, si tienes una de estas enfermedades, tienes mayor riesgo de ser celíaco.
Existe una rara condición llamada celiaquía refractaria, presente en un 2% de celíacos, que, tras ser diagnosticados y hacer dieta sin gluten durante 12 meses, no mejoran, y la atrofia vellositaria persiste. En éstos, es posible que existan otras enfermedades que habría que descartar (sobre todo si son MARSH 1, recordemos que hay más enfermedades que pueden provocar ese nivel de atrofia). También hay casos, sobre todo en algunos MARSH 3, en los que la atrofia vellositaria cuando tomaban gluten ha sido tan grande que el intestino ya no puede regenerarse del todo, o tarda más tiempo de lo normal. Pero ninguno de estos casos es una celiaquía refractaria real. En ésta, la atrofia se mantiene, o incluso empeora, aunque no se consuma gluten. Aún no se conoce bien el mecanismo por el que ésta opera, y, en caso de confirmarse el diagnóstico, la única opción es intentar controlar los síntomas lo mejor posible, con un especialista que esté actualizado en este terreno. Aquí una entrevista sobre celiaquía refractaria al Dr. Vivas, especialista en aparato digestivo del Hospital de León que dice que la celiaquía refractaria ocurrre en menos del 1% de celíacos, pero que la persistencia de la sintomatología o de lesiones duodenales (cuando el daño ha sido demasiado grande y el intestino no puede regenerarse el todo, o tarda más) pese a dejar el gluten es mucho más frecuente, ocurriendo hasta en la cuarta parte de celíacos.
2.3.4. Tratamiento
El único tratamiento válido a día de hoy es la dieta sin gluten estricta y de por vida (AQUÍ un modelo de dieta sin gluten de la Asociación Española de Gastroenterología). El tiempo que pueden tardar los síntomas en desaparecer es variable, pero la mayoría de expertos dicen que a partir del mes ya se deberían de ver cambios. Hay que tener mucho cuidado con la contaminación cruzada, y preguntar siempre que se sale de casa y se come fuera. En TripAdvisor o la propia web de Celicidad tenéis información sobre restaurantes sin gluten. También podéis pedir la carta de alérgenos, aunque hay experiencias para todos los gustos. Hay bares en los que llegan a poner croquetas (empanadas) como «sin gluten», o donde ponen que X carne no lleva gluten, pero no dicen nada de la salsa (y casi todas las salsas llevan gluten), en fin, un auténtico sindiós. Cuando uno se encuentra con una situación de este tipo, o directamente ve que el local no tiene carta de alérgenos (algo ilegal a día de hoy), no está de más dejar una mala puntuación en TripAdvisor o en reseñas de Google, avisando a futuros navegantes de lo que se pueden encontrar.
Hay celíacos que no sólo tienen problemas con el gluten, sino que tampoco toleran otras proteínas, como las caseínas de la leche o las prolaminas de la avena o el maíz. La evidencia científica aquí es débil todavía, aunque en esta revisión de 2013 se citan varios estudios. El caso de la avena es el que más atención ha recibido, y la investigación parece indicar que un pequeño porcentaje de pacientes celíacos no la tolera.
Un aviso importante: a veces los celíacos se saltan la dieta y, raramente, comprueban que no tienen síntomas. No tener síntomas no significa que el gluten no esté provocando daño intestinal. A esto se le llama «celiaquía silenciosa», en la que algunos celíacos piensan que no pasa nada por saltarse la dieta de vez en cuando, pero la realidad es que el gluten les va destruyendo nuevamente las microvellosidades, y no lo notan hasta que el daño es ya significativo, momento en que los síntomas regresan con toda su fuerza.